Necesidades médicas no cubiertas en PTI [1]
El tratamiento con corticoides no mantiene los beneficios en la mayoría de los pacientes1
- 85 %de los pacientes pierden la respuesta con corticoides
A pesar de una respuesta inicial a corticoides, solo el 15 % de los pacientes mantienen una respuesta más allá de 6 a 12 meses después de la respuesta inicial.1
El uso de corticoides puede provocar rápidamente efectos adversos y complicaciones importantes que, con el tiempo, pueden superar los beneficios2,3
- Glaucoma
- Trastornos psicológicos
- Trastornos óseos
- Hipertensión
- Malestar gastrointestinal y úlceras
- Hiperglicemia
- Miopatía
- Ganancia de peso
Los corticoides son el tratamiento inicial estándar para los pacientes con PTI de reciente diagnóstico y deben ser utilizados por un tiempo limitado.2,3
- Las guías ASH se posicionan en contra de los ciclos prolongados de prednisona (>6 semanas incluyendo el tratamiento y la disminución gradual) y a favor de un ciclo corto (≤6 semanas).2
- El ICR establece que, si se observa una respuesta (por ejemplo, plaquetas >50 x 10ꝰ/L.), se debería reducir la dosis de predniso(lo)na con el objetivo de discontinuarla en 6 semanas (máximo 8 semanas), incluso si el recuento de plaquetas disminuye durante la reducción de dosis.3
ASH: American Society of Hematology; ICR: International Consensus Report; PTI: Trombocitopenia Inmune Primaria
- 69 % de los pacientes tratados con corticosteroides afirman que, si pudieran, evitarían los corticosteroides4
- 19% de los pacientes no responden3
- 20-30% de los pacientes tendrán una recaída3
Los procedimientos invasivos, como la esplenectomía, requieren la hospitalización, anestesia general y un seguimiento regular durante toda la vida.8,9
- Incluyendo recuento de plaquetas anual, vacunaciones repetidas y eventualmente antibióticos diarios.9
Las tasas de complicación de la esplenectomía pueden ser de hasta el 12,9 % con laparotomía y 9,6 % con laparoscopia, según una revisión sistemática de la literatura.8
Complicaciones de la esplenectomía8
- Hemorragia
- Hospitalización prolongada
- Infección
- Nuevos ingresos hospitalarios
- Trombosis
- Intervenciones adicionales
No existe una prueba ampliamente aceptada para predecir la respuesta a la esplenectomía.8
Los análisis retrospectivos no han mostrado un impacto significativo de las características basales (incluyendo edad, sexo e intervalo desde el diagnóstico hasta la esplenectomía) en la respuesta a la esplenectomía. No obstante, la edad ≥60 años se ha asociado con tasas de recaída y complicaciones postoperatorias significativamente superiores.3
En el ICR de 2019 se recomienda la esplenectomía únicamente tras el fallo de los tratamientos farmacológicos y dependiendo de la edad y comorbilidades del paciente.3
- Es recomendable esperar al menos de 12 a 24 meses desde el diagnóstico antes de realizar la esplenectomía debido a la posibilidad de remisión o estabilización del recuento de plaquetas a un nivel homeostático (recomendación de Grado C)3.
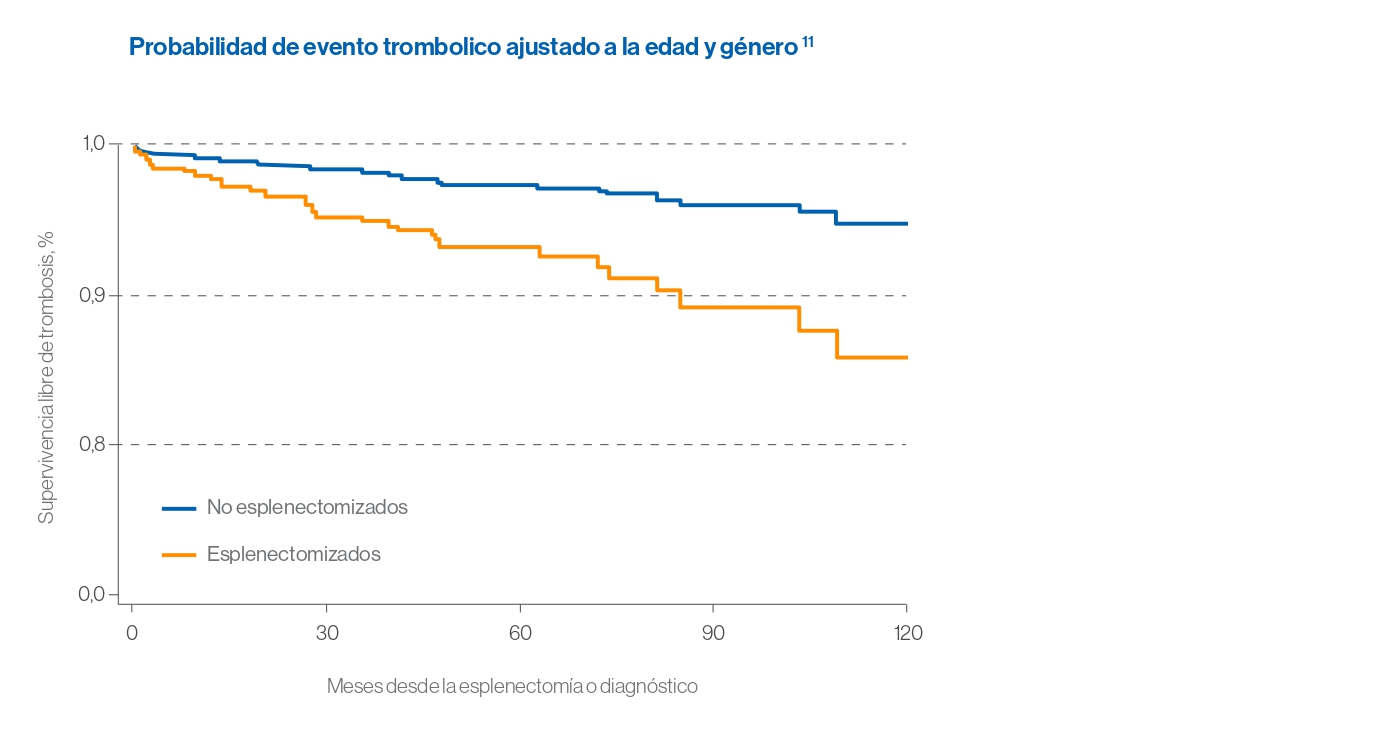
La esplenectomía pone a los pacientes en un mayor riesgo de tromboembolismo venoso (TEV) e infección
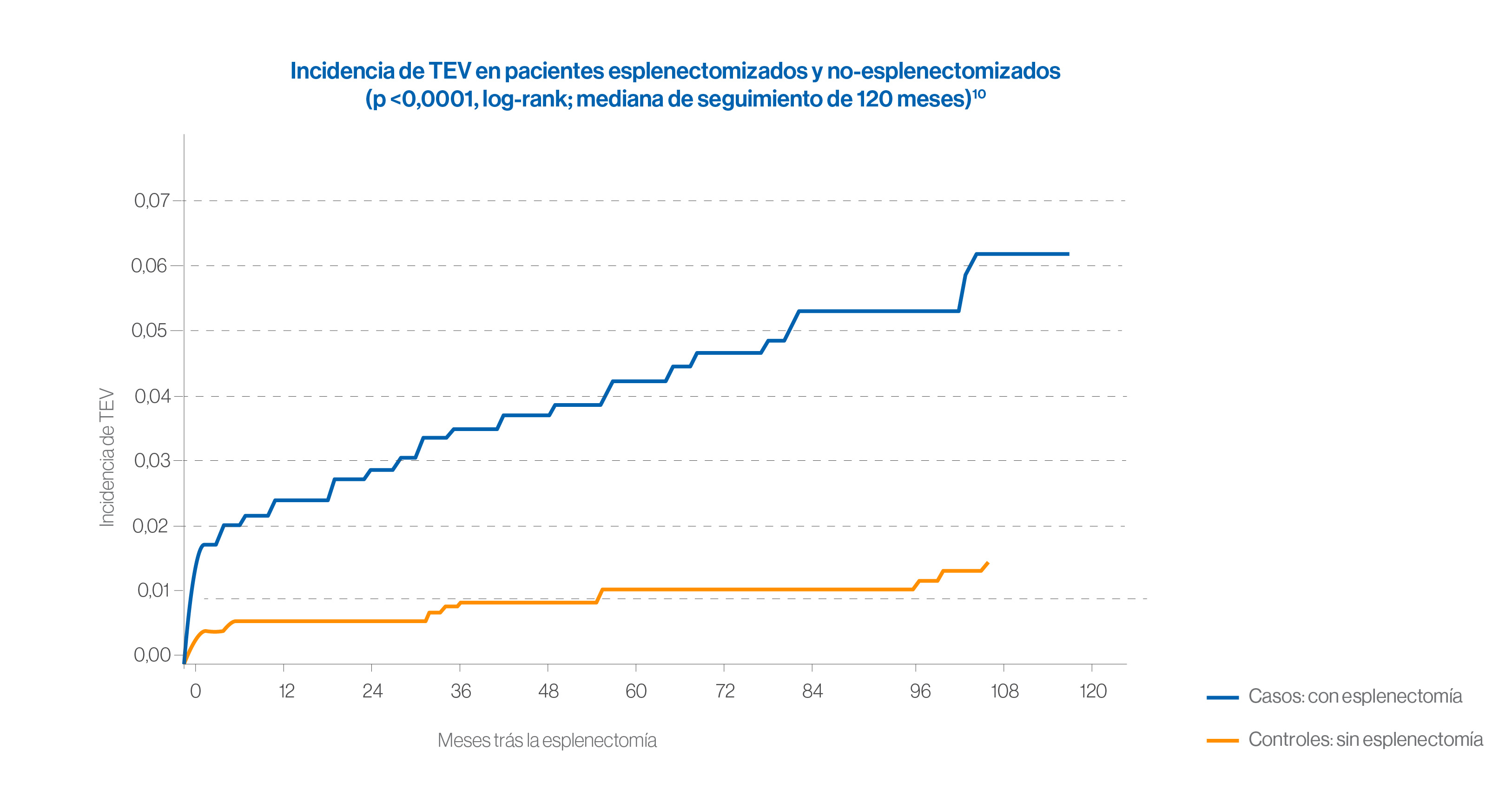
La supervivencia libre de trombosis disminuye en los pacientes con esplenectomía11
La esplenectomía aumenta el riesgo de infección9
- 14 veces el riesgo relativo más alto de sepsis en el primer año
- 4 veces el riesgo relativo más alto de sepsis después del primer año
Posesplenectomía, en comparación a la población general 9*
El uso de la esplenectomía en PTI ha disminuido en los últimos 20 años10,12
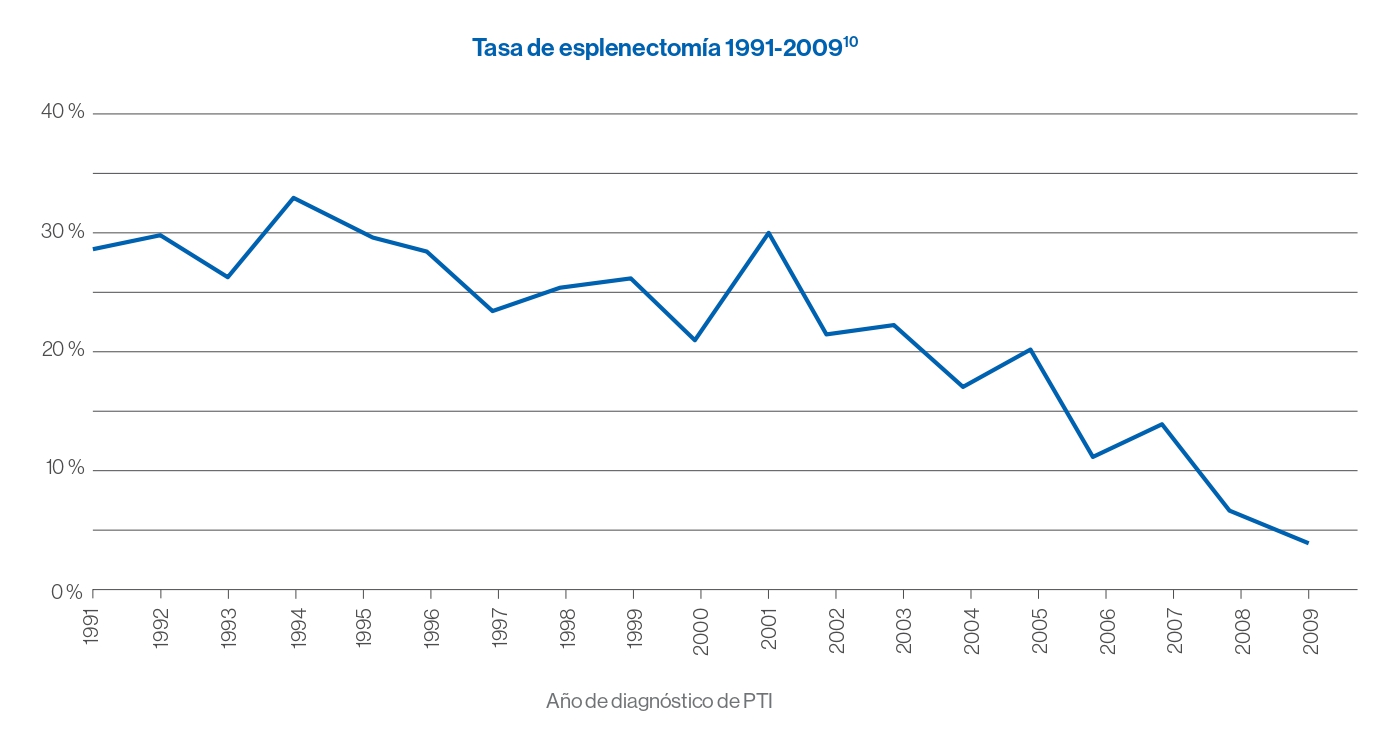
La esplenectomía se ha reducido desde la publicación del Consenso Internacional de 2010 sobre la PTI primaria12
- Los potenciales motivos para la reducción de esplenectomía podrían incluir:10
- La preferencia del médico y paciente por el tratamiento médico (más que quirúrgico).
- Aumento de la conciencia de los potenciales riesgos asociados al procedimiento.
Referencias:
1. McCrae K. Immune thrombocytopenia: no longer ‘idiopathic’. Cleve Clin J Med. 2011;78(6):358-73.
2.Neunert C, et al. American Society of Hematology 2019 guidelines for immune thrombocytopenia. Blood Adv. 2019;3(23):3829-66.
3.Provan D, et al. Updated international consensus report on the investigation and management of primary immune thrombocytopenia. Blood Adv. 2019;3(22):3780-817
4.Matzdorff AC, et al. Advances in ITP—therapy and quality of life—a patient survey. PLoS ONE. 2011;6(11):e27350.
5.Ficha técnica de REVOLADE®.
6.Wong RSM, et al. Safety and efficacy of long-term treatment of chronic/persistent ITP with eltrombopag: final results of the EXTEND study. Blood. 2017;130(3):2527-36.
7.Saleh MN, et al; the EXTEND Study Group. Safety and efficacy of eltrombopag for treatment of chronic immune thrombocytopenia: results of the long-term, open-label EXTEND study. Blood. 2013;121(3):537-45.
8.Provan D, et al. International consensus report on the investigation and management of primary immune thrombocytopenia. Blood. 2010;115(2):168-86.
9.Ghanima W, et al. How I treat immune thrombocytopenia: the choice between splenectomy or a medical therapy as a second-line treatment. Blood. 2012;120(5):960-9.
10.Boyle S, et al. Splenectomy and the Incidence of Venous Thromboembolism and Sepsis in Patients With Immune Thrombocytopenia. Blood. 2013;121(23):4782-90.
11.Ruggeri M, et al. Thrombotic risk in patients with primary immune thrombocytopenia is only mildly increased and explained by personal and treatment-related risk factors. J Thromb Haemost. 2014;12(8):1266‐73.
12.Provan D, Newland AC. Current management of primary immune thrombocytopenia. Adv Ther. 2015;32(10):875-87.